Durante un webinario organizado por los Consejos Estudiantiles Representativos (CER) del Departamento de Ciencias e Ingenierías de la Ibero Puebla, Silvia Mariela Montilla Fonseca ofreció un panorama amplio del origen y comportamiento del SARS-CoV-2 y las claves en la elaboración de pruebas moleculares.
La pandemia que inició en Wuhan, China, lo hizo con 27 casos de neumonía presentados el 30 de diciembre del 2019; las personas afectadas estaban relacionadas con la asistencia a un mercado de mariscos. El 7 de enero fueron aisladas y tres días después ya se conocía la secuencia de genomas. Tras el desarrollo de los diseños de pruebas moleculares, el 12 de enero se le llamó 2019-nCoV debido a que se trataba de un nuevo coronavirus.
El 13 de enero, las mismas neumonías atípicas se manifestaron en Tailandia, el primer territorio fuera de China. A la semana siguiente se confirmó que la enfermedad podía transmitirse entre personas, lo cual eliminaba la posibilidad de que el contagio fuera exclusivamente por el consumo de animales.
El 12 de febrero, la Organización Mundial de la Salud (OMS) renombró el virus a Sars-CoV-2, causante del síndrome respiratorio agudo severo; la enfermedad fue nombrada COVID-19. El 11 de marzo, se declaró pandemia debido a que la enfermedad se había esparcido por más de 200 países.
Este no es el primer coronavirus que se conoce y tampoco el primero que afecta a los seres humanos. Otros casos similares son el SARS-CoV (2002), que también surgió en China, y el MERS-CoV (2012), el cual se gestó en Arabia Saudita. No obstante, los contagios y defunciones por ambas enfermedades fueron mucho menores que las cifras de la Covid-19.
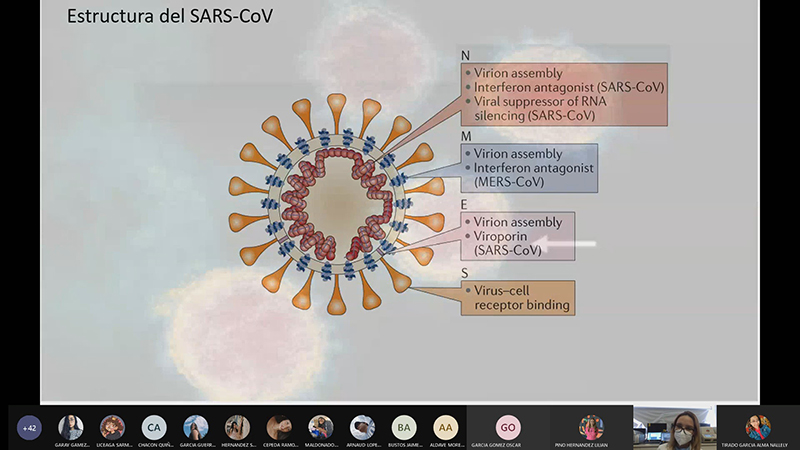
Montilla Fonseca señaló que el SARS-CoV-2 es original de los murciélagos, al igual que los otros dos coronavirus. “Siempre hay un animal intermediario que hace que el virus cambie para que pueda infectar a los humanos”, explicó. Se les llama coronavirus porque, bajo la microscopía electrónica, las proteínas de tipo S les otorgan una apariencia similar a las coronas.
Estas proteínas no estructurales son las responsables de que el virus pueda replicarse en los organismos a los que ingresan. La proteína S se une a receptores de las células pulmonares humanas. Cuando el virus reconoce esta puerta de entrada, sufre un cambio conformacional que deriva en la liberación de ARN en el citoplasma. Esto desencadena la producción de proteínas necesarias para que el virus se replique y se ensamble.
Al ser una enfermedad pulmonar, la mejor muestra para análisis posible es a través de pruebas nasofaríngeas y orofaríngeas. Estas piezas se transportan por medios virales, los cuales permiten que las células permanezcan viables para su cultivo y análisis. Cuando se tiene la muestra, se purifica y aísla el material genético viral a través de diferentes métodos.
Silvia Montilla compartió que la prueba autorizada para detectar al virus es la de reacción en cadena de la polimerasa (PCR), la cual revela si la muestra tiene genomas de SARS-CoV-2, pero no indica si tiene una reacción activa. “No es lo mismo decir que una persona tiene una infección activa a que tiene genoma de SARS-CoV-2”.
Por otro lado, las llamadas pruebas rápidas miden la respuesta inmune y la producción de anticuerpos. Con esa información, concluyó la doctora en Biología Celular, sabemos si fuimos infectados en el pasado, pero no nos indica si en ese momento tenemos SARS-CoV-2. En cambio, la PCR te indica si tienes la enfermedad al momento de hacerte la prueba.